Publié le 28 fév 2024Lecture 9 min
Suivi des patientes présentant une lésion cervicale de haut grade (opérées ou non)
Lise LECOINTRE(a,b,c), Virginie COLLIN-BUND(a,d), Camille MARTEL(a), Victor GABRIELE(a), Chérif AKLADIOS(a), Jean-Jacques BALDAUF(a)*, Strasbourg
L’objectif du traitement des lésions de haut grade est l’ablation de l’épithélium pathologique, tout en conservant le maximum d’épithélium et de stroma sains, dans le but de prévenir un cancer invasif et de préserver la fonction du col(1). Actuellement, une proportion de plus en plus importante de femmes devant être traitées pour une néoplasie cervicale intraépithéliale (CIN) envisagent encore des grossesses ultérieures, voire n’ont pas encore d’enfant(2) ; elles nécessitent donc une surveillance particulière.
Il existe différents risques spécifiques chez les patientes présentant un traitement de lésion de haut grade : un sous-traitement d’un cancer méconnu (qui ne sera pas traité dans cet article), un risque de récidive ou une progression d’une lésion résiduelle.
Risque de récidive
Si le traitement des lésions intraépithéliales de haut grade du col de l’utérus est extrêmement efficace et permet d’éviter l’évolution vers un cancer chez les patientes concernées, il faut garder à l’esprit que celles-ci ne peuvent plus être considérées comme relevant du dépistage. En effet, le risque de récidive impose la mise en place d’une surveillance spécifique adaptée et prolongée. Ce risque est globalement estimé à près de 15 % dans un délai moyen de 10 à 15 mois(3). Il est maximal lors des deux premières années suivant le traitement. Toutefois, il persiste pendant de nombreuses années. Dans l’étude de cohorte de Kocken et coll., le risque de développer une CIN2 après traitement était de 16,5 et 18,3 % respectivement à 5 et 10 ans et celui de développer une CIN3 après traitement était de 8,6 % à 5 ans et de 9,2 % à10 ans(3).
Facteur de risque de récidive
Concernant les facteurs de risque de récidive, l’analyse de la littérature a permis de retenir la métaanalyse d’Arbyn et coll.(4). D’après cet article, le taux de récidive était de 6,7 % en cas de traitement par électrorésection à l’anse diathermique, de 2,2 % après conisation au bistouri froid et de 2,1 % après conisation laser, bien qu’aucune méthode de traitement des CIN n’apparaisse significativement plus efficace(5). Si les marges de résection sont statistiquement associées au risque de récidive, elles ne sont pas en pratique suffisamment prédictives de ce risque, et aucune décision ne peut donc être prise sur ce seul paramètre. Si le constat de marges non saines multiplie par 5 le risque de récidive, celui-ci reste faible, de l’ordre de 17 % contre 4 % pour des marges saines(4).
Ainsi, en l’absence de micro-invasion, la présence de marges non saines sur l’analyse histologique de la pièce de résection ne doit pas faire indiquer une reprise chirurgicale immédiate(6). Celle-ci est le plus souvent inutile en l’absence de lésion résiduelle dans plus de 80 % des cas et surtout augmente le risque de colposcopie insatisfaisante par sténose cicatricielle de l’orifice cervical et/ou jonction de type 3(4). Il est donc recommandé de n’indiquer un nouveau traitement que si la surveillance post-thérapeutique met en évidence une récidive.
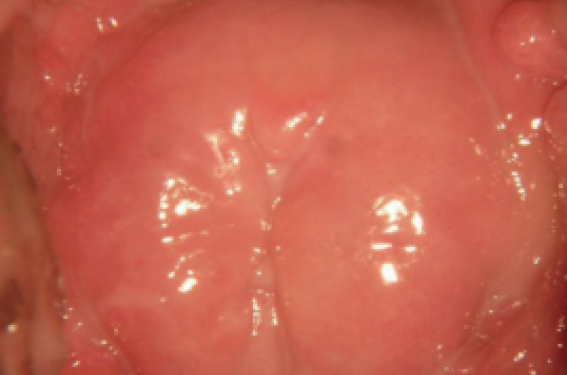
Les modifications cervicales post-thérapeutiques peuvent constituer de vraies difficultés pour le colposcopiste en cas non-visualisation de la zone de jonction squamo-cylindrique, de localisation endocervicale des lésions résiduelles ou récidivantes et surtout en cas de sténoses cervicales (figure 1). Ces modifications expliquent la sensibilité insuffisante de la colposcopie et justifient l’association à d’autres examens de surveillance. Après une conisation à l’anse diathermique, la fréquence des colposcopies non satisfaisantes varie de 6 à 46 % et la fréquence des sténoses entre 1,3 et 5,2 % en augmentant principalement avec la profondeur de l’exérèse et l’âge des patientes(7).
Figure 1. Sténose cervicale complète.
Devant ces difficultés, le curetage endocervical (CEC) constitue une aide souvent précieuse. Cette procédure augmente globalement la sensibilité de la colposcopie en permettant de découvrir 2 à 6 % de lésions CIN2+ qui n’auraient pas été découvertes par la seule biopsie dirigée(8,9). Dans une étude personnelle, le CEC a permis d’aboutir au diagnostic des lésions tant au cours de la surveillance post-thérapeutique immédiate que dans la surveillance à long terme avec une concordance diagnostique parfaite dans respectivement 78,6 % et 81,4 %(10). Au total, pour le diagnostic des 36 lésions endocervicales persistantes ou récidivantes confirmées chez les 85 patientes préalablement traitées, nous n’avons constaté qu’un seul résultat faux négatif (2,8 %) et une sous-estimation du diagnostic au CEC chez 5 patientes(13,9 %)(10).
Risque de cancer post-thérapeutique
En plus du risque de récidive d’une lésion intraépithéliale, les patientes traitées sont également exposées à un risque de développer un cancer du col utérin 3 à 4 fois plus important que celui de la population générale. On constate chez les patientes traitées pour un cancer du col que 16 % ont dans leurs antécédents un traitement d’une CIN (n = 390/2 400)(11).
On notera que ce risque persiste plus de 10 ans après le traitement initial et probablement tout au long de la vie de la patiente. L’augmentation du risque de cancer post-thérapeutique persiste pendant 20 à25 ans(11,12). Cette augmentation du risque de cancer post-thérapeutique persiste même après hystérectomie(13,14). Un suivi adapté et prolongé des patientes ayant été traitées pour une lésion intraépithéliale du col utérin est donc nécessaire.
Rationnel entre le test HPV et la cytologie pour la surveillance des femmes traitées
L’enjeu est d’identifier les outils les plus performants poursuivre ces patientes, permettre d’identifier les récidives éventuelles et éviter l’apparition d’un cancer.
Les données actuelles de la littérature médicale ont clairement démontré la supériorité du test HPV sur toutes les autres modalités du suivi post-thérapeutique. Le test HPV est plus sensible que le frottis pour la détection des récidives post-traitement des lésions intraépithéliales du col de l’utérus et a une spécificité équivalente. Dans la métaanalyse d’Arbyn et coll., la sensibilité du test HPV était significativement supérieure à celle de la cytologie avec une sensibilité relative de 1,25 (délai non précisé)(15). La spécificité n’était en revanche pas significativement différente (sensibilité relative de 0,95). Dans la métaanalyse de Kocken et coll. publiée en 2012, la sensibilité était également meilleure dans un délai de 6 mois et la spécificité n’était pas significativement différente(16).
Comparativement au frottis en post-thérapeutique, le test HPV permet de diminuer le nombre de tests positifs : 21 % versus 22,2 % de frottis pathologiques après conisation. Lorsque le test HPV est positif, une lésion de haut grade est retrouvée dans 28 % des cas, versus 25 % après frottis pathologique. A contrario, en cas de test HPV négatif, il n’y a que 1 % de risque de lésion de haut grade versus 2 % en cas de frottis normal 17).
Il y a donc un triple intérêt à utiliser le suivi par HPV : moins de tests positifs, une meilleure valeur prédictive positive, et surtout une meilleure valeur prédictive négative qui représente son principal atout.
Cela signifie qu’un test HPV négatif après le traitement d’une lésion intraépithéliale permet d’éliminer avec davantage de certitude une récidive ou une lésion résiduelle. Le test HPV est donc le test de choix pour valider le succès thérapeutique après le traitement d’une lésion intraépithéliale du col utérin(17).
Ce dépistage virologique assure une protection lorsqu’il est négatif, protection qui est prolongée, estimée à au moins 3 ans et pouvant aller jusqu’à 5 ou 6 ans selon les études. Cela permet d’espacer l’intervalle de temps entre les tests de suivi post-thérapeutique(18). En effet, la limite acceptable en termes de durée après un frottis normal est de 3 ans alors qu’elle passe à 5 ans en cas de test HPV négatif. Le risque relatif (RR) à 3 ans était de 15,4 quand on employait la cytologie et de 4,6 en cas d’HPV(17). À 5 ans, le RR est de 8,7 alors qu’on avait accepté avec la cytologie un risque de 15,4(17).
Finalement, le test virologique fait la preuve de son efficacité et de sa supériorité à la fois en termes de sensibilité et de durée de protection s’il est négatif comparativement à la cytologie. Enfin, le principal défaut du test HPV est que près de 30 % des patientes restent HPV positives après le traitement d’une lésion intraépithéliale de haut grade(19). Cependant, si un test HPV négatif signifie absence de lésion et succès thérapeutique, un test HPV positif ne signifie pas qu’il y a une lésion mais qu’une colposcopie est nécessaire. En pratique, la probabilité de lésion intraépithéliale de haut grade chez une patiente ayant un test HPV positif en post-traitement n’est que de 20 % environ(19).
Suivi des patientes selon les recommandations de l’INCa(19)
L’INCa a publié des recommandations pour le suivi post-thérapeutique des lésions intraépithéliales du col utérin. Schématiquement, le test HPV est désormais le test de suivi recommandé en première intention et le frottis n’a plus sa place dans le suivi de ces patientes(6). Le suivi doit être le même, quelle que soit la méthode thérapeutique utilisée. Il n’y a pas d’indication de reprise chirurgicale chez les femmes ayant des marges non saines.
Un test HPV est indiqué 6 mois après le traitement. Il n’y a pas d’indication à réaliser un test de génotypage. Si le test est négatif, les patientes auront un test HPV 3 ans plus tard et tous les 3 ans tant qu’il reste négatif. Étant donné le risque prolongé de récidive et de cancer, le suivi de ces patientes devra être prolongé, sans limite d’âge. Une colposcopie avec examen du vagin et de la vulve – et biopsie si nécessaire – devra être réalisée si le test HPV est positif. Les patientes dont la colposcopie est satisfaisante et chez lesquelles on ne retrouve pas de lésion devront avoir un test HPV de contrôle 1 an plus tard. Dans le cas où une lésion serait identifiée, celle-ci devra être prise en charge selon les recommandations actuelles. Enfin, si la colposcopie n’est pas satisfaisante, il n’y a pas d’indication de conisation diagnostique systématique.
Les outils existants(frottis, curetage de l’endocol, test HPV, colposcopie…) pourront être utilisés pour décider de la prise en charge. On notera que cesrecommandations s’appliquent également aux patientes ayant eu une hystérectomie avec un antécédent de lésion intraépithéliale de haut grade du col utérin. Ceci est justifié par le risque de récidive vaginale et de cancer du vagin imposant la surveillance de celui-ci.
Spécificités des lésions de CIN2
Certaines CIN2 d’extension limitée pourraient être temporairement surveillées, notamment chez les femmes jeunes (< 30 ans) et/ou avec un désir de grossesse, si la zone de transformation est entièrement visible avec une lésion peu entendue et s’il y a eu une confirmation histologique des lésions (sans suspicion d’invasion ni d’atypies glandulaires)(6) (figure 2). Dans ce cas, il est recommandé de réaliser une cytologie et une colposcopie (± biopsies) tous les 6 mois pendant 2 ans.
Figure 2. CIN2 surveillée chez une patiente jeune. A : Sans préparation ; B : Après application d’acide acétique ; C : Après application de Lugol.
Ces recommandations reposent sur l’histoire naturelle des CIN2, qui montre une régression spontanée de ce type de lésion estimée entre 30 et 50 %(20).
Spécificités chez les patientes immunodéprimées
À ce jour, aucune étude ne permet de valider ou d’invalider une attitude différente de celle proposée pour les patientes non immunodéprimées (limiter les traitements aux seules lésions précancéreuses). Chez elles tout particulièrement, les récidives post-thérapeutiques fréquentes (× 3 ou × 4 pour haut grade) légitiment une surveillance post-thérapeutique rigoureuse et longue.
EN PRATIQUE
• Pas de traitement sans surveillance ultérieure.
• Pas de reprise chirurgicale en cas de marges non saines.
• Aucune méthode de traitement des CIN n’apparaît significativement plus efficace qu’une autre.
• Surveillance post-thérapeutique avec un test HPV à 6 mois puis tous les 3 ans si négatif.
• Pas de traitement de récidive sans preuve histologique.
* a. Département de chirurgie gynécologique, hôpitaux universitaires de Strasbourg
b. I-Cube UMR 7357, laboratoire des sciences de l’ingénieur, de l’informatique et de l’imagerie, Université de Strasbourg
c. Institut hospitalo-universitaire (IHU), Institute for Minimally Invasive Hybrid Image-Guided Surgery, Université de Strasbourg
d. Laboratoire d’immuno-rhumatologie moléculaire, INSERM, Institut thématique interdisciplinaire (ITI) de médecine de précision de Strasbourg, Transplantex NG, Fédération hospitalo-universitaire OMICARE, Fédération de médecine translationnelle de Strasbourg (FMTS), Université de Strasbourg
Les auteurs déclarent ne pas avoir de liens d'intérêt en rapport avec cet article.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :