Publié le 26 mar 2009Lecture 8 min
Une douleur pelvienne chronique
Nous rapportons ici le cas typique d'une patiente âgée de 55 ans qui présentait des douleurs vulvaires et anales évoluant depuis octobre 2007. Il apparaissait à l'interrogatoire que ces douleurs, à type de brûlures et démangeaisons, étaient latéralisées à droite. De plus, elles présentaient un caractère positionnel : elles étaient maximales à la station assise et soulagées par le décubitus ou la station debout. Il n'y avait ni lésion cutanéo-muqueuse, ni perte vaginale pathologique. Toutefois, la patiente avait reçu divers traitements topiques sans amélioration.
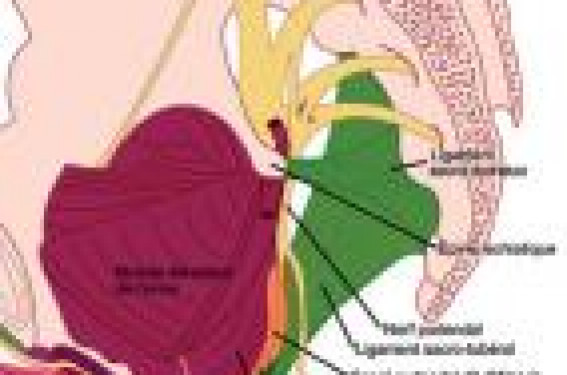
Cas clinique L’examen clinique ne montrait aucune lésion organique décelable, ni trouble de la trophicité locale. L'examen neurologique objectivait uniquement une hypoesthésie de la face médiale de la petite lèvre à droite. Au toucher rectal, nous avons noté une reproduction de la symptomatologie douloureuse lors de la palpation de l'épine ischiatique. L'ECBU était stérile. La biologie standard était normale, sans syndrome inflammatoire. Une IRM pelvi-périnéale a éliminé une cause organique locale des douleurs pelviennes. L'exploration du système nerveux central par une IRM médullaire et cérébrale, justifiée par le caractère neuropathique des douleurs décrites, était également normale. Enfin, un électromyogramme a permis d'individualiser l'atteinte d'un nerf périnéal : le nerf pudendal droit. Le temps de conduction était très significativement augmenté (= allongement de la latence distale). Quel est votre diagnostic ? Schéma anatomique du nerf pudendal et de ses branches. Avec l’aimable autorisation du laboratoire d’Anatomie UFC Franche- Comté. Ainsi, la symptomatologie présentée par la patiente – douleur à type de brûlures et démangeaisons latéralisées à droite, majorées par la station assise, le déclenchement de cette même douleur au toucher rectal au voisinage de l'épine ischiatique et la signature électromyographique – a permis de retenir le diagnostic de névralgie pudendale. Les examens complémentaires ayant éliminé toute étiologie secondaire à cette névralgie (pas d'atteinte centrale, compressive organique, infectieuse), le diagnostic de syndrome canalaire pudendal droit était retenu. Un syndrome d’identification récente Le syndrome canalaire pudendal a été décrit la première fois en 1984 par Amarenco. Celui-ci faisait alors l'hypothèse d'une compression sur le trajet du nerf, dans des filières naturelles (1). Les dissections réalisées à l'époque corroboraient cette assertion en identifiant essentiellement deux endroits de conflit. Le nerf pudendal, issu des racines sacrées S2, S3 et S4, passe le long du muscle piriforme avant de plonger dans la pince ligamentaire, constituée par l'espace entre le ligament sacro-tubéral et le ligament sacro-épineux. Il s'agit du premier endroit de conflit possible. Ensuite, le nerf continue son chemin à travers un canal formé par l'aponévrose du muscle obturateur interne, nommé canal d'Alcock : il s'agit du deuxième endroit de conflit. Ces conflits sont exacerbés en position assise car il se produit alors une ascension de la graisse ischiorectale qui vient majorer les phénomènes de compression. À l’image du canal carpien, il existe donc le syndrome canalaire pudendal. On note une nette prédominance féminine (sexe ratio 1/7) de ce syndrome qui survient vers la 6e décennie. Les symptômes débutent de manière insidieuse. Certains facteurs favorisent l’apparition de la pathologie, notamment les circonstances occasionnant une situation assise prolongée (déplacements automobiles répétés, pratique du cyclisme, travail assis, etc.). En revanche, on ne retient pas de facteur déclenchant. À cette occasion, l’attention du patient est attirée sur la région périnéale et il découvre cette douleur, qui préexistait. Celle-ci va ensuite progressivement croître et devenir finalement invalidante. Des douleurs de type neuropathique La symptomatologie présente deux caractéristiques principales : d’une part la douleur est « neuropathique », d’autre part elle est positionnelle, majorée par la station assise. Le caractère neuropathique de la douleur est tout d’abord défini par les qualificatifs utilisés par les patients pour décrire leur douleur (brûlure, torsion, piqûre, broiement, chaleur, engourdissement, striction, etc.), traduisant une souffrance du nerf. La douleur est située dans le territoire d’innervation du nerf pudendal. Le caractère unilatéral est un argument supplémentaire. Enfin, la résistance aux traitements antalgiques habituels prouve qu’il ne s’agit pas d’une douleur nociceptive. Le traitement devra faire appel aux traitements spécifiques de la douleur neuropathique. Le caractère positionnel de la douleur est très bien décrit par les patients. Ils deviennent, en effet, phobiques de la station assise (par exemple séances de cinéma ou conférences, trajets automobiles, vélo). Toutefois, la station assise sur la cuvette des WC n’occasionne pas de douleur… car elle ne mobilise pas la graisse ischiorectale. Soixante-dix pour cent d’entre eux ne ressentent aucune gêne ou se trouvent soulagés lors du décubitus ou de la station debout. Dans la névralgie pudendale par syndrome canalaire, l’examen clinique est « normal » : il n’existe ni lésion cutanéo-muqueuse locale, ni troubles sensitivo-moteurs (sauf au début où il est décrit des paresthésies dans le territoire d’innervation du nerf pudendal). Il faut cependant citer une manoeuvre permettant de déclencher la symptomatologie douloureuse : la palpation de l’épine sciatique au cours du toucher rectal (le doigt de l’examinateur est alors au voisinage des zones de conflits). Un bilan est nécessaire Le diagnostic est essentiellement clinique, mais un bilan est toujours nécessaire afin d’éliminer les autres étiologies de névralgies pudendales, beaucoup plus rares. On peut ainsi citer les névralgies secondaires à une atteinte infectieuse du nerf (zona, Lyme…), puis les compressions organiques du nerf par des tumeurs locales ou médullaires (épendymome, neurinome…), voire cérébrales, et enfin les situations post-traumatiques, postopératoires ou secondaires à des traumatismes obstétricaux, lesquels peuvent générer des adhérences avec effet compressif sur le nerf pudendal. La confirmation du diagnostic est obtenue par la réalisation d’un enregistrement EMG au niveau périnéal. L’examinateur possède un gant avec électrode incorporée qu’il positionne lors du toucher rectal au voisinage de l’épine sciatique. La compression du nerf entraîne une ischémie par compression des vaisseaux alimentant le nerf, responsable d’un phénomène de dénervation. Celle-ci se traduit par une augmentation du temps de conduction de l’information nerveuse sur le nerf pudendal. Actuellement, des techniques étudiant l’ensemble du réflexe sacré (dont le nerf pudendal constitue les voies efférentes et afférentes) permettent de définir l’endroit exact du conflit. Trois modalités thérapeutiques sont envisageables Le traitement médicamenteux emprunte à l’arsenal thérapeutique de la douleur neuropathique. Initialement beaucoup utilisés dans cette indication, les antidépresseurs tricycliques présentent l’inconvénient d’avoir de nombreux effets secondaires. Les anticonvulsivants sont plus facilement maniables (Rivotril®, Neurontin ®, Lyrica®). Enfin, parmi les antalgiques « classiques », le tramadol (palier 2) et l’oxycodone (palier 3) sont connus pour avoir également une action sur la douleur neuropathique. Les infiltrations. De même qu’un patient bénéficiera d’une infiltration rachidienne lors d’une lombosciatique, il est possible de pratiquer des infiltrations par voie transfessière à visée antalgique sur le nerf pudendal. Ce geste est réalisé sous contrôle radiologique afin d’être certain de l’endroit où l’on injecte les drogues. Tout d’abord, on infiltre un produit anesthésique, qui a pour effet un soulagement immédiat de la douleur (et sert donc également de test diagnostique), puis des corticoïdes qui auront un effet à plus long terme. La chirurgie s’attache à lever les conflits responsables de la compression du nerf pudendal(2). Toutefois, le taux de réussite de la chirurgie n’est que de 60 %. En effet, les phénomènes de dénervation sont parfois tellement avancés qu’il n’est plus possible d’obtenir une récupération nerveuse. Cela souligne l’importance d’un diagnostic aussi précoce que possible afin de réaliser cette chirurgie suffisamment tôt. R. Robert et coll.(3) proposent que, dans un premier temps, le patient bénéficie uniquement d’un traitement médicamenteux pendant un mois. Si cela n’est pas suffisant, l’infiltration du nerf pudendal est réalisée (tout d’abord la pince ligamentaire, puis si insuffisant, au niveau du canal d’Alcock). À ce stade, 70 % des patients sont guéris ou suffisamment soulagés. Pour les 30 % restants, le recours à la chirurgie peut être proposé. Conclusion Savoir poser le diagnostic de névralgie pudendale par syndrome canalaire est relativement simple : une douleur neuropathique dans le territoire d’innervation, majorée par la station assise ! Le bilan complémentaire élimine les diagnostics différentiels, notamment les vulvodynies, et la signature EMG confirme le diagnostic. Des interventions inutiles seront ainsi épargnées avec bonheur (multiples thérapies anti-infectieuses, interventions chirurgicales à type d’hystérectomie pour suspicion de fibrome, etc.). Une prise en charge appropriée et dynamique limite le handicap de ces patients phobiques de la station assise et offre le maximum de chances de récupération sur le plan nerveux, en limitant les phénomènes de dénervation.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :



