Publié le 02 déc 2008Lecture 9 min
Le vagin : un site méconnu de pathologie HPV induite. Les localisations vaginales : les VAIN (ou VAginal Intra-epithelial Neoplasia)
J.-L. LEROY, Université de Lille II
On insiste à juste titre sur les localisations cervicales de la pathologie HPV induite, qui sont de loin les plus fréquentes. La place des dysplasies vaginales et vulvaires et leur association possible aux lésions cervicales sont moins connues. Elles ont été moins étudiées et apparaissent moins fréquentes. Ceci explique sans doute cela.
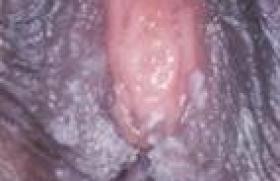
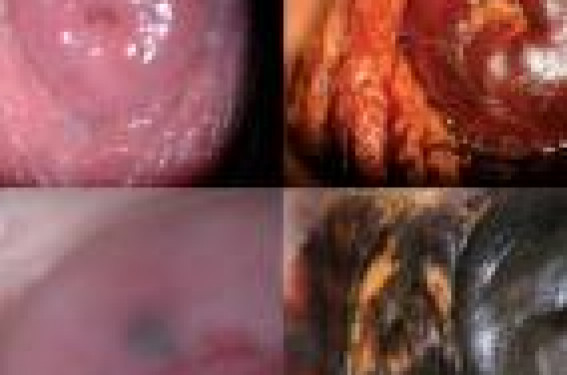
L ’épithélium vaginal est de type malpighien, en tout point identique à l’épithélium exocervical. Il n’est donc pas surprenant d’y trouver la même pathologie HPV induite. Une différence est toutefois importante, c’est l’absence de jonction squamocylindrique, qui pourrait expliquer la moindre pénétration virale à l’origine de la perturbation du cycle cellulaire, donc la moindre fréquence des lésions au niveau vaginal. Les classifications histologiques de ces lésions ne sont pas fixées, mais pour le diagnostic, le pronostic et le traitement, il est commode de distinguer les atteintes condylomateuses pures ou VAIN de bas grade et les VAIN de haut grade. Quelle fréquence ? Notre expérience sur une période de 20 ans (1987-2006) d’une consultation de colposcopie recrutant des patientes avec frottis de dépistage anormal, donne un aperçu de la fréquence des localisations vaginales et cervicales des lésions liées aux HPV (tableau 1). Tableau 1. Diagnostic final dans une consultation de colposcopie en 20 ans. 314 lésions vaginales : • 260 VAIN de bas grade • 52 VAIN de haut grade • 3 cancers invasifs 3 118 lésions cervicales : • 1 272 CIN de bas grade • 1 617 CIN de haut grade 25 adénocarcinomes in situ : • 130 cancers micro-invasifs • 74 cancers invasifs Il y a donc environ 10 fois plus de lésions cervicales que de lésions vaginales avec des différences selon la gravité de la dysplasie. Le facteur multiplicatif est de 4,9 pour les lésions de bas grade et 32 pour les lésions de « haut grade ». Les VAIN de bas grade Ce sont les lésions les plus fréquentes, généralement associées à d’autres localisations génitales basses, surtout de bas grade, qui concernent des patientes plus jeunes (âge moyen de 29,9 ans). On leur reconnaît plusieurs aspects morphologiques (figure 1) : formes acuminées exophytiques, formes spiculées, formes planes, formes diffuses à type de colpite condylomateuse. Figure 1. VAIN de bas grade : lésions vaginales diffuses, légèrement surélevées, lugol inhomogène. Le risque oncogène ne semble pas majeur et il n’est pas rare de constater des disparitions spontanées. Le problème est surtout celui de l’IST causale avec le même caractère fluctuant des autres lésions génitales basses. Ces caractéristiques incitent à des traitements peu agressifs. En particulier, dans les lésions diffuses, on ne réalise plus de grandes destructions laser, encore moins des traitements à l’Efudix® car les séquelles cicatricielles et les ulcérations chroniques étaient plus gênantes que les lésions ellesmêmes. Les traitements destructeurs peuvent être réalisés facilement si les lésions sont peu étendues. Dans tous les cas, on maintient une surveillance pour devenir plus actif lorsque la lésion est plus localisée, surtout si elle est identifiée par biopsie comme une évolution vers le haut grade. Les VAIN de haut grade Ces lésions correspondent aux dysplasies de haut grade et sont beaucoup plus rares que les CIN. La localisation peut être : • contiguë à un CIN, représentant la prolongation de la même lésion dans un cul-desac vaginal (figure 2), • uniquement vaginale, • associée à un CIN ou à une autre localisation dysplasique génitale basse, de façon simultanée ou décalée dans le temps. Figure 2. a et b. Lésion cervicale micro-invasive prolongée en arrière par un VAIN de haut grade. c et d. Hystérectomie : lésion résiduelle. En colposcopie : • la lésion est acidophile, iodonégative, avec une surface légèrement verruqueuse ; • elle est unifocale, siégeant au niveau du fond vaginal ; • elle peut être multifocale, mais le nombre de foyers reste modéré ; • les localisations au tiers inférieur du vagin sont rares ; • on peut rencontrer des formes acuminées, mais on retrouve toujours le caractère paucifocal avec des papilles irrégulières et très vasculaires ; • les lésions sont complètement iodonégatives. Plus de 25 % des VAIN surviennent après hystérectomie, que la lésion initiale soit dysplasique ou non. La découverte peut être tardive, plusieurs années après l’intervention. On incrimine une lésion oubliée ou une lésion de novo. Cela pose le problème du dépistage. Faut-il poursuivre les frottis après hystérectomie ou préconiser simplement l’examen du vagin au lugol lorsqu’il persiste une sécrétion estrogénique exogène ou endogène ? En fait, il est difficile d’avoir accès aux récessus vaginaux latéraux laissés par la cicatrice post-hystérectomie et la cytologie semble plus performante. Dans la majorité de nos cas, les patientes ont été recrutées par la cytologie (figure 3). Figure 3. • Hystérectomie pour CIN3 il y a 3 ans. • Frottis vaginal répondu : haut grade. • Découverte d’un VAIN de haut grade dans le récessus vaginal latéral droit. La biopsie est le seul moyen d’affirmer la nature histologique d’une lésion. Elle est indiquée dans toutes les situations douteuses, en particulier les lésions unifocales siégeant au fond vaginal, même si elles ont un aspect acuminé. Le risque invasif n’est pas négligeable, comme en témoigne notre expérience qui concerne 52 cas observés en 20 ans avec un âge moyen de 45,7 ans (32 à 72 ans). Toutes ces patientes étaient asymptomatiques. Le diagnostic a été une découverte de colposcopie réalisée pour frottis anormal avec une confirmation histologique. Toutes ces VAIN de haut grade étaient situées au tiers supérieur du vagin. Environ 70 % des VAIN de haut grade (37/52) étaient associées à des lésions cervicales (7 bas grade, 23 haut grade, 5 microinvasifs et 2 invasifs occultes). Trente et une patientes avaient déjà bénéficié d’une hystérectomie. Dans 16 cas, l’indication était une dysplasie cervicale avec un décalage de plusieurs années entre la lésion cervicale et la lésion vaginale. Trois patientes recevaient un traitement immunosuppresseur pour greffe. Tableau 2. Association CIN - VAIN : expérience 1987-2006. VAIN BG VAIN HG Invasif Total col Pas de CIN 14 15 CIN BG 176 7 1 272 CIN HG 63 23 2 1 617 AK in situ 2 0 25 Micro-invasif 2 5 130 Invasif 3 2 1 74 Total vagin 260 52 3 314/3 118 Traitement Le traitement dépend de la sévérité de la lésion vaginale et de l’association éventuelle à une lésion cervicale. La plupart des lésions cervicales de haut grade ont été traitées par conisation avec traitement destructeur concomitant ou décalé de la lésion vaginale par vaporisation laser. En cas de VAIN posthystérectomie, le seul problème était la lésion vaginale. Dix-neuf patientes ont été traitées par vaporisation laser isolée en cas d’hystérectomie, au décours ou en même temps que le traitement de la lésion cervicale. On a observé 2 récidives invasives, 3 à 4 ans plus tard, chez des patientes perdues de vue qui n’ont pas eu de suivi cytologique. Notre préférence va donc à la chirurgie d’excision qui se fait après repérage colposcopique et que nous avons réalisée dans 33 cas. Le geste chirurgical est facilité par une infiltration souslésionnelle de solution vasoconstrictrice (figure 4). Figure 4. VAIN de haut grade : 2 cas d’exérèse chirurgicale. a. Vaporisation laser . b. Chirurgie. Avec un recul moyen de plus de 5 ans, nous n’avons jamais observé de récidive invasive. La vaporisation laser est souvent difficile dans les replis vaginaux surtout après hystérectomie. Le gros avantage de l’exérèse chirurgicale est de permettre un contrôle histologique. POINTS À RETENIR Le temps vaginal de la colposcopie est trop souvent méconnu ou escamoté, car cet examen n’est pas facile. Pourtant, toute colposcopie doit comporter un temps vaginal car tout CIN peut être associé à une dysplasie vaginale VAIN. Cette dysplasie vaginale peut également exister isolément. Cette colposcopie est indiquée dans le bilan d’extension d’une condylomatose des voies génitales basses. Il peut également s’agir d’un suivi après traitement d’un CIN quel qu’en soit le grade. Lorsqu’un frottis de dépistage s’est révélé positif avec un grade plus ou moins sévère, on veut localiser et préciser la nature histologique de la lésion responsable, en général cervicale, mais tout aussi bien vaginale. De plus, les associations sont possibles. Bien sûr, les lésions cervicales sont les plus fréquentes mais : – il faut penser à une lésion vaginale chaque fois que l’on ne trouve pas de lésion cervicale à l’origine d’un frottis positif ; – il faut chercher de façon systématique l’association d’une lésion vaginale à une lésion cervicale que l’on vient d’identifier ; – on peut discuter de l’utilité des frottis de dépistage après hystérectomie. Il est important de savoir reconnaître l’aspect morphologique des principales lésions pathologiques, mais chaque fois qu’il y a un doute, une biopsie est indispensable pour caractériser ces lésions avant de proposer un traitement. Les condylomes vaginaux posent surtout le problème de leur IST causale. Ils sont rarement dysplasiques. Les VAIN de haut grade sont moins fréquents. Ils sont associés aux CIN de haut grade, mais peuvent exister isolément. C’est en particulier le cas après une hystérectomie, même réalisée pour une lésion non dysplasique. Leur dépistage ne doit pas être négligé car ils peuvent apparaître avec un certain décalage. Le traitement conduit à une discussion identique à celle des CIN. La vaporisation laser est moins sécurisante car il n’y a pas de contrôle histologique, d’autant que sa réalisation est plus délicate parce qu’il est difficile d’atteindre la lésion dans les replis vaginaux. Il ne faut pas sous-estimer le risque invasif de ces lésions et un suivi à long terme est impératif.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :