Publié le 08 juil 2008Lecture 12 min
Lésions à HPV au cours de la grossesse : que faire ?
A. BERREBI, W. BADIOU, A. DUCLUSAUD, Hôpital Paule de Viguier, Toulouse
La première description d’une condylomatose maternelle responsable d’une condylomatose laryngée n’est pas si ancienne, puisqu’elle date de 1656. Si l’on décrit une constante augmentation des lésions à HPV au cours de la grossesse depuis ces dernières années, l’aspect de ces lésions n’est pas très différent chez la femme enceinte et chez celle qui ne l’est pas, mais la gestation favorise leur caractère extensif et multifocal.
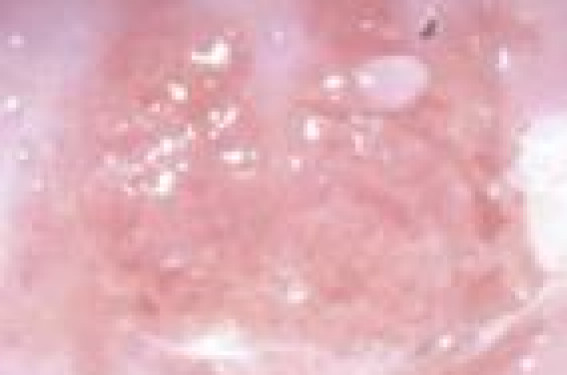
Fréquence de l’infection à HPV Comme en dehors de la grossesse, la fréquence de l’infection à HPV est différemment appréciée en fonction des critères retenus et des techniques employées. Elle n’excède pas 2 % si l’on tient compte des lésions dysplasiques du col et des condylomes génitaux, elle est de 15 à 31 % si l’on recherche la présence d’HPV par polymerase chain reaction (PCR) dans les sécrétions génitales. Pour certains auteurs, cette fréquence serait plus importante chez la femme enceinte (28 % vs 13 %). L’action des hormones, essentiellement la progestérone, serait ici en cause plus que les particularités immunologiques de la femme gravide (dépression de l’immunité cellulaire ?). Le terme gestationnel est aussi un élément à prendre en compte. La fréquence de la présence d’HPV semble augmenter avec les semaines d’aménorrhées (SA) : 21 % au 1er trimestre, 41 % au troisième et 17 % dans le post-partum. Ceci aussi, probablement, à cause de l’augmentation des taux hormonaux tout au long de la grossesse. Les lésions du col Chez la femme enceinte, comme d’ailleurs celle qui ne l’est pas, les lésions du col sont surtout faites de lésions planes ou dysplasiques. Ce sont surtout les HPV 16 et 18 qui sont représentés ici. La grossesse, contrairement à ce que pensent certains praticiens peu habitués au suivi des femmes enceintes, est une période idéale pour le dépistage des lésions malpighiennes du col, surtout au premier trimestre. Ceci pour plusieurs raisons : la grossesse est, pour certaines patientes qui n’ont pas l’habitude de consulter, un « passage obligé » chez le gynécologue ou le médecin généraliste ; les grossesses étant de plus en plus tardives, elles se situent volontiers à l’âge où l’on observe le plus souvent les dysplasies cervicales (30-45 ans) ; l’extériorisation de la zone de jonction, observable chez plus de 50 % des cols gravides, facilite le dépistage et le diagnostic des lésions ; le frottis a la même efficacité pendant la grossesse puisque la sous-estimation des lésions est estimée à 21 % et la surestimation à 24 % comme en dehors de la grossesse. Figures 1 à 3. TAG II sur col gravide : CIN III aux biopsies. La sensibilisation du médecin au dépistage des lésions du col est importante. L’examen du col, dès la première consultation prénatale, doit être systématique quel que soit la qualité du suivi antérieur. Un frottis cervical (FC) doit être réalisé s’il n’y a pas eu de surveillance cytologique avant la grossesse ou si le dernier FC remonte à plus de 2 ans. Figure 4. TAG II sur col gravide : micro-invasif aux biopsies. La fréquence des FC anormaux, au cours de la grossesse, est de l’ordre de 1 % dont 0,5 % de dysplasies. La valeur prédictive du FC augmente avec l’importance de la dysplasie. Les lésions dysplasiques de bas grade sont toujours de bon pronostic chez la femme enceinte. Un examen colposcopique, pas toujours facile à pratiquer, n’est pas indispensable dans ce cas. En revanche, devant une dysplasie de haut grade, la colposcopie est importante à réaliser et garde toute sa valeur diagnostique. La zone de jonction est quasiment toujours explorable ; l’hypotonie des parois vaginales est peu gênante au 1er trimestre (sinon, placer un préservatif troué à son extrémité sur le spéculum qui contiendra les parois vaginales) ; les biopsies ne posent qu’exceptionnellement des problèmes hémorragiques (0,6 à 5 %), un tamponnement prolongé étant le plus souvent suffisant ou éventuellement la pose d’un point. En revanche, l’œdème et la vascularisation peuvent être source de difficultés ; les différents aspects de la décidualisation de l’épithélium peuvent donner un aspect faussement inquiétant au col avec un blanchiment parfois surprenant à l’acide acétique. Le colposcopiste doit donc être habitué aux examens chez la femme enceinte. Devant une lésion dysplasique du col chez une femme enceinte, l’abstention thérapeutique doit être la règle. Nous savons qu’il existe, dans la grande majorité des cas, un long délai entre le carcinome in situ et le cancer invasif du col ; de plus, les lésions dysplasiques ne sont pas hormonodépendantes. La patiente pourra poursuivre sa grossesse et même accoucher par voie vaginale. Devant une lésion dysplasique du col chez une femme enceinte, l’abstention thérapeutique doit être la règle. Un examen colposcopique est indispensable dans le post-partum, deux mois après l’accouchement. Il est essentiel de bien sensibiliser la parturiente à l’importance de ce contrôle colposcopique parce que l’expérience montre que près de 30 % des patientes ne sont pas revues après l’accouchement. Il est observé, dans le post-partum, 30 à 40 % de régression des lésions dysplasiques et 7 à 15 % d’aggravation. En revanche, les cancers invasifs du col doivent être pris en charge. Au cours de la première partie de la grossesse, les lésions micro-invasives nécessitent une résection à l’anse diathermique si la zone de jonction est bien visible et la lésion limitée ; sinon une conisation sera effectuée après la pose d’un cerclage cervical à visée hémostatique, ce geste n’étant pas dénué de danger pour la patiente et son fœtus. En deuxième partie de grossesse, si l’on est sûr du caractère micro-invasif de la lésion et si la zone de jonction est bien visible, on peut laisser évoluer la grossesse et permettre un accouchement par voie basse ; dans le cas contraire, la grossesse sera écourtée entre la 32e et la 34e SA et la patiente traitée. Pour les vrais cancers invasifs mis en évidence au cours de la première moitié de la grossesse, une interruption volontaire de grossesse à visée thérapeutique est indiquée ; en seconde moitié de la grossesse, et d’autant plus que l’on se situe près du terme, la grossesse pourra être poursuivie quelques semaines pour être écourtée aux alentours de la 32e SA. Les lésions du vagin, de la vulve et de l’anus Contrairement aux lésions du col, ce sont surtout ici des lésions végétantes que l’on observe, essentiellement dues à HPV 6 et 11. La grossesse va favoriser le caractère extensif et multifocal des lésions, mais celles-ci auront un aspect tout à fait comparable à ce que l’on voit en dehors de l’état gravide. Les conséquences maternelles sont rarement importantes et surtout liées à l’importance des condylomes : surinfection locale, dysurie ou trouble à la défécation, dystocie mécanique rarissime en dehors des déficits immunitaires, fragilité des tissus du périnée. Les conséquences pour le fœtus sont également très rares et le plus souvent liées à la surinfection bactérienne : fausses couches, morts fœtales in utero, rupture prématurée des membranes, chorioamniotites. Traitement Le traitement des condylomes est souvent difficile au cours de la grossesse. L’objectif est de réduire au maximum l’importance des lésions pour limiter le risque de transmission mère/enfant d’HPV et éviter une césarienne préventive. Au cours des deux premiers trimestres, le traitement médical est privilégié. On essayera l’Aldara® qui donne de bons résultats à condition que l’application soit prolongée (3 mois minimum) et que les bons conseils soient donnés pour limiter les effets secondaires ; l’acide trichloracétique à 80 %, appliqué pendant 2-3 jours, peut également donner de bons résultats ; il en est de même pour l’azote liquide. Les autres traitements médicaux, en particulier la podophylline, peuvent être dangereux pour la mère et le fœtus. Au 3e trimestre, le traitement doit permettre dans un temps relativement court d’éliminer la quasi-totalité des condylomes. La vaporisation au laser trouve ici toute sa place. Elle permet, souvent en une seule séance sous anesthésie générale, de détruire toutes les lésions visibles. C’est une technique précise et efficace puisque l’on a montré un taux nettement plus bas de récidives après traitement au cours de la grossesse (5 % vs 33 %). La période qui semble la plus appropriée, pour ce traitement laser, se situe entre la 28e et la 32e SA. En effet, cet âge gestationnel laisse le temps pour une bonne cicatrisation avant l’accouchement et permet d’effectuer une deuxième séance si nécessaire en cas de lésions trop importantes ou de récidive. La transmission mère/enfant des HPV Elle peut être responsable de la papillomatose laryngée de l’enfant, aussi redoutée que rare. Cette affection se caractérise par des lésions souvent multiples, atteignant non seulement le larynx, mais également le pharynx, la trachée et les poumons. Ces atteintes peuvent être responsables d’une modification de la voix, d’une toux chronique ou d’un stridor. La dyspnée, comme l’insuffisance respiratoire, est rare. Les lésions évoluent souvent par poussées, avec alternance de régression et d’aggravation. La transmission mère/enfant des HPV est, en fait, loin d’être exceptionnelle. Une étude, qui a analysé systématiquement par PCR le liquide gastrique de nouveau-nés, a montré la présence d’HPV dans 40 % des cas. Cependant, la fréquence de cette complication est faible, de l’ordre de 1/1 500. Comme pour la plupart des condylomes végétants, ce sont HPV 6 et 11 qui sont le plus souvent retrouvés. Mais le sous-type HPV6c serait plus volontiers incriminé dans ces atteintes laryngées. La contamination de l’enfant se fait, dans la quasi-totalité des cas, par contact avec les sécrétions maternelles lors du passage des voies génitales. D’autres modes de contamination sont possibles, mais probablement exceptionnels : contamination ascendante à travers les membranes, hématogène à travers le placenta ou post-natale. Traitement Le traitement curatif de ces condylomes des voies respiratoires de l’enfant est difficile. Avant la venue du laser, l’électrocoagulation donnait des résultats incomplets et était responsable de sténoses du larynx. La radiothérapie a été essayée, mais elle a été accusée de dégénérescence maligne. Il semble que le traitement de choix actuel soit l’association de la vaporisation au laser et de la cryothérapie. Le traitement préventif comprend le traitement des lésions condylomateuses en cours de grossesse et éventuellement l’extraction du fœtus par voie haute. En fait, la césarienne doit rester exceptionnelle dans cette indication car elle n’est pas totalement protectrice (contamination fœtale possible par voie ascendante à membranes intactes) et a montré son intérêt qu’en cas de lésions très importantes, florides. Lorsque les verrues sont disséminées, un accouchement par voie basse n’expose probablement le fœtus qu’à un risque négligeable. Dépister et surveiller Les lésions liées à HPV sont loin d’être exceptionnelles en cours de grossesse. Tout praticien qui suit une femme enceinte doit, dès la première consultation prénatale, interroger la patiente sur d’éventuels antécédents d’infection à HPV (anomalies des FC, condylomes traités, etc.), effectuer un examen soigneux du périnée et poser un spéculum pour l’examen du col et du vagin. Un FC devra être fait si le dernier remonte à plus de 2 ans ou si la patiente n’a pas eu de suivi cytologique régulier. Le dépistage habituel par FC et colposcopie/biopsie des lésions précancéreuses du col reste tout à fait valable en cours de grossesse. Cette surveillance ne doit pas être reportée après l’accouchement. En revanche, l’abstention thérapeutique est la règle en cours de gestation. Cela, bien entendu, en l’absence de lésion invasive aux biopsies et lorsque la zone de jonction est parfaitement explorable, ce qui est le plus souvent le cas. Un contrôle colposcopique fera le point deux mois après l’accouchement, avant tout traitement, car les lésions peuvent régresser après la grossesse. Les lésions végétantes doivent être traitées avant l’accouchement, la période idéale se situant au début du troisième trimestre. Dans tous les cas, et plus particulièrement en cours de grossesse, il faut beaucoup expliquer et dédramatiser en matière d’infection à HPV. En pratique Depuis ces dernières années, on note une constante augmentation des lésions à HPV au cours de la grossesse. Il n’existe pas de différence morphologique entre les lésions à HPV de la femme enceinte et de celle qui ne l’est pas, mais la gestation favorise leur caractère extensif et multifocal. Contrairement à ce qui est couramment admis, la grossesse est une période idéale pour le dépistage des lésions malpighiennes de col. Une lésion de bas grade au frottis cervical est toujours de bon pronostic au cours de la grossesse et ne nécessite pas de biopsie ; à l’inverse, une lésion de haut grade impose une colposcopie et des biopsies. Les condylomes chez la femme enceinte doivent être traités pour réduire au maximum les lésions au moment de l’accouchement afin de diminuer le risque de transmission mère enfant des HPV et éviter une césarienne préventive.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :