Publié le 12 déc 2012Lecture 11 min
Prélèvements ovulaires. Que dire ? Que faire avant le prélèvement ovulaire ?
M.-V. SENAT, C. COLMANT, Maternité du Kremlin-Bicêtre, CPDPN Antoine-Béclère

Les prélèvements fœtaux sont des gestes invasifs dont le but est d’affiner le diagnostic prénatal. Ceux-ci sont donc nécessaires dans certaines pathologies fœtales afin d’informer au mieux les couples sur le pronostic fœtal, mais ils présentent des risques essentiellement de fausse couche. Les prélèvements doivent donc être précédés d’une consultation par un spécialiste afin d’informer les patientes sur le rapport bénéfice/risque du geste proposé. Un consentement écrit doit être signé par la patiente autorisant à faire le prélèvement et les analyses sur le produit de ce prélèvement.
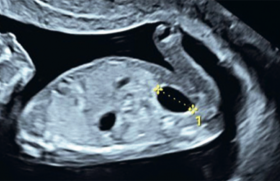
Illustration/figure 1. Indication et technique de la biopsie de trophoblaste. Le choix du prélèvement se fait en fonction de l’indication, du terme de la grossesse, de la pathologie suspectée, mais aussi des possibilités techniques. Les indications les plus fréquentes des prélèvements fœtaux sont l’obtention d’un caryotype : foetus à risque de trisomie 21, anomalies foetales à l’échographie, ou antécédents chromosomiques dans la fratrie. Les prélèvements fœtaux permettent aussi d’identifier certaines maladies génétiques ou métaboliques en cas d’antécédents connus ou de confirmer une infection foetale en cas de séroconversion en cours de grossesse. La décision de la nature du geste à réaliser est prise par le couple, mais forcément orientée par le discours du médecin qui doit donc tenir compte dans la discussion des antécédents personnels et obstétricaux du couple, ainsi que de la valeur du risque de la pathologie suspectée par rapport à la valeur du risque engendré par le geste invasif. À l’occasion du prélèvement : – vérification du groupe sanguin, – présence d’agglutinines irrégulières, – sérologies des maladies potentiellement transmissibles au foetus. Une prévention contre l’allo-immunisation anti-D est à effectuer chez les patientes de Rhésus négatif. La biopsie de trophoblaste ou choriocentèse (figure 1) Examen de choix pour les prélèvements au 1er trimestre Figure 2. L’aiguille doit être placée à 3 cm de la sonde et introduite à 45° par rapport à l’axe de la sonde. • Foetus dans un groupe à risque > 1/250 après dépistage par clarté nucale et marqueurs sériques du 1er trimestre. • Anomalies morphologiques lors de l’échographie du 1er trimestre. • Antécédents familiaux ou personnels de maladie génétique ou métabolique. Techniques et terme de prélèvement Les indications sont principalement : – un risque de récurrence élevé pour une maladie génétique ou chromosomique, – une hyperclarté nucale, – dépistage échographique et marqueurs sériques du 1er trimestre élevés, – une anomalie morphologique à l’échographie du 1er trimestre. Idéalement, la biopsie de trophoblaste (BT) ne doit être réalisée qu’après 11 SA. En effet, des anomalies réductionnelles des membres ont été décrites lorsque les BT sont réalisées avant 11 SA. Le taux d’anomalies réductionnelles est significativement augmenté en cas de BT réalisée avant 11 SA avec un taux estimé de 1/200 -1/1 000 naissances, alors qu’il est de 1,8 pour 10 000 naissances dans la population générale. Les mécanismes évoqués seraient soit une thrombose au point de prélèvement avec micro-embols embryonnaires, soit une ponction amniotique involontaire avec formation d’une maladie amniotique (brides). • Technique abdominale Figure 3. Système aspiratif à double aiguille 18/21 gauge. Le principe de la technique abdominale est proche de celle de l’amniocentèse avec les mêmes précautions d’asepsie. Il existe deux méthodes : le système à double aiguille et la pince à biopsie. Quelle que soit la technique, une anesthésie locale au niveau de la paroi abdominale est réalisée à la Xylocaïne® à 1 % et ce, jusqu’au myomètre. L’échographie permet de repérer une large zone de trophoblaste. Un abord tangentiel permet d’aborder une zone plus étendue de trophoblaste sans franchir la plaque choriale. La technique de ponction se fait sur le même principe du « 45°/3 cm » (figure 2). Le premier système utilise une double aiguille 18/21 gauge (15 cm et 21 cm de long respectivement) avec mandrin (une servant de guide et l’autre d’aspiration). L’aiguille d’aspiration est reliée directement à une seringue de 20 cm3, contenant le milieu de culture, ou par un prolongateur (50 cm/diamètre 1-2 mm) (figure 3). Figure 4. Aiguille guide dans le trophoblaste. Une fois l’aiguille guide placée dans le trophoblaste (figure 4), le mandrin est retiré et l’aiguille d’aspiration est introduite jusqu’à ce qu’elle sorte de quelques millimètres de l’aiguille guide. Une dépression est réalisée par un aide, manuellement dans la seringue, en tirant sur le piston. Une fois la dépression obtenue, l’aiguille décrit dans le trophoblaste des mouvements de va-et-vient et de rotation sur elle-même, pendant 10 à 20 s, ce qui correspond à moins de 10 « aller-retour ». La pointe est maintenue à distance de la plaque basale pour diminuer le risque de contamination du prélèvement par la caduque maternelle. L’aiguille est retirée en maintenant la dépression. L’examen en extemporané permet de vérifier qu’il s’agit bien de villosités choriales en quantité suffisante. Le matériel prélevé correspond habituellement à 10-20 mg. Le second système de prélèvement est la pince à biopsie (figures 5 et 6). On introduit en premier lieu un trocart de 16 gauge ; le mandrin est ensuite retiré pour laisser la place à la pince à biopsie qui va permettre le prélèvement trophoblastique par la fermeture successive de la pince avant son retrait. L’intérêt de cette technique est que le prélèvement trophoblastique n’est pas dénaturé par l’aspiration et donc l’interprétation cytogénétique est plus facile (figure 7). Cependant, elle est souvent plus douloureuse du fait du calibre de la pince à biopsie. Figure 5. Trocart de 16 gauge. Astuces La biopsie de trophoblaste est pratiquement toujours réalisable, y compris lorsque le placenta est postérieur. Pour cela, il faut bien remplir la vessie et pousser l’utérus en avant pour ainsi le basculer et rendre le trophoblaste accessible (figures 8 et 9). • Voie transcervicale La voie transcervicale a, pour certains, comme indication préférentielle la situation postérieure du trophoblaste. La patiente est en position gynécologique, vessie vide ou en semi-réplétion. Un spéculum ou une valve à poids, permettent l’exposition du col. Le vagin et le col sont désinfectés. Une pince de Pozzi est placée sur la lèvre antérieure du col pour pouvoir exercer une traction douce. Une pince à biopsie rigide (diamètre : 2 mm, longueur : 20 cm) est introduite sous contrôle échographique en transcervical, en direction de l’épaisseur maximale de trophoblaste. Une fois la pince en place, près de la plaque choriale, elle est poussée dans l’épaisseur du trophoblaste avec les mors ouverts, puis est refermée et retirée. Une variante possible est l’aspiration par un cathéter souple relié à une seringue. Cependant, même si aucune différence significative n’a été montrée en termes de pertes foetales entre la voie transabdominale et la voie transcervicale, il semble qu’il y ait plus d’échecs de prélèvements et plus de saignements vaginaux par la technique transvaginale. Risques liés au geste En termes de risque de perte fœtale, il n’existe pas d’essai randomisé ayant comparé un groupe de patientes ayant eu une BT à un groupe contrôle n’ayant bénéficié que d’une échographie. Les seuls essais randomisés disponibles regroupés dans la Cochrane library de 2009, concluent que le taux de pertes fœtales liées à une BT par voie transabdominale est identique à celui lié à l’amniocentèse au 2e trimestre (OR : 0,90 ; IC 95 % : 0,66-1,23), alors que la voie transcervicale est associée à un risque plus élevé de fausses couches (OR : 1,40 ; IC 95 % : 1,09-1,81). Figure 6. Pince à biopsie. Figure 9. a. Bascule de l’utérus en avant. b. Placenta postérieur devenu accessible. Figure 10. Aiguille d’amniocentèse de 20 gauges. Ainsi, au regard des revues de la littérature, des études randomisées et des registres nationaux, le taux de pertes foetales attribuable à la BT est de l’ordre de 0,5 à 1 % comme celui attribuable à l’amniocentèse. Amniocentèse Techniques et terme de prélèvement Ses principales indications sont : – l’étude du caryotype fœtal, – l’analyse biochimique, – l’analyse génétique, – et l’analyse infectieuse. Le terme de la réalisation de l’amniocentèse se situe à partir de 15-16 SA et sans limite supérieure, puisqu’elle peut être réalisée jusqu’à la fin de la grossesse. La réalisation d’amniocentèse précoce, avant 14 SA, doit être proscrite car il a été démontré qu’il y a une augmentation significative du taux de fausses couches et de pieds bots lorsque le geste est réalisé < 15 SA comparativement à > 15 SA (5,6 % vs 2,9 % et 1,7 % vs 0,1 % respectivement). En pratique pour la réalisation du geste – La patiente ne doit pas être à jeun. – Pas de prémédication et pas d’anesthésie locale. – La vessie doit être vidée. – Idéalement, une échographie morphologique complète doit être réalisée juste avant le geste, afin de ne pas méconnaître une indication à élargir les recherches à effectuer sur le liquide amniotique. L’idéal est d’être dans les zones latérales de l’utérus. Le fond utérin est à éviter, du fait de la présence d’anses digestives, ainsi que le segment inférieur et les pédicules utérins (figure 11). Figure 11. Les zones marquées par des croix sont les zones d’entrées idéales de ponction. – Une fois le repérage échographique fait, la sonde ne doit plus bouger, il faut mettre l’aiguille à 3 cm de la sonde et l’aligner à 45° de son axe (figure 2). – Une fois la peau passée, l’aiguille doit être vue dans tout son trajet avant de passer le myomètre pour avoir une vue d’ensemble de la peau à la cible (figure 12). Lorsque la pointe de l’aiguille est visualisée dans la cavité amniotique, la seringue est adaptée à l’aiguille pour aspirer le liquide amniotique. L’aiguille est retirée après avoir été lâchée pour indiquer l’axe du retrait. Risques liés au geste L’analyse de la littérature retrouve un risque de pertes fœtales attribué au geste de 0,6 % (IC 95 % : 0,5-0,7) pour le taux de pertes fœtales dans les 14 jours qui suivent le geste, 0,8 % (IC 95 % : 0,4-1,2) dans les 30 jours, 0,7 % (IC 95 % : 0,5-0,9) dans les 60 jours, augmentant à 1,9 % (IC 95 % : 1,4-2,5) pour la totalité des pertes fœtales. Figure 12. Visualisation de l’aiguille tout au long de son trajet de la peau au liquide amniotique. Ainsi, au regard des revues de la littérature, des études randomisées et des registres nationaux, Tabor conclut, en 2010, à un taux de pertes fœtales attribuable au geste de l’ordre de 0,5 à 1 %. Les ponctions transplacentaires n’augmentent pas le risque de fausse couche, mais peuvent entraîner des hémorragies fœto-maternelles. Les autres complications liées au geste décrites sont la rupture prématurée des membranes avec un risque de 1 à 2 % et les saignements vaginaux avec un risque de 2 à 3 %. Ponction de sang fœtal Technique et terme de prélèvement Les indications sont : – caryotype dans des situations particulières d’anamnios complet et de terme tardif pour avoir un résultat rapide puisque le résultat du caryotype complet peut être obtenu en 3 à 5 jours, – fonction rénale pour dosage de la bêta2 microglobuline sanguine, – anémie en cas d’indication de transfusion fœtale in utero, – exploration de l’hémostase, – biochimie sur sang, – numération plaquette hémorragie, TAR, allo-immunisation. Figure 13. Ponction de sang fœtal placenta postérieur. En pratique • Ponction abdominale à l’aiguille spinale de 20 gauge – placenta antérieur : abord direct transplacentaire extra-amniotique, – placenta postérieur : ponction extraplacentaire transamniotique, – placenta latéral : ponction transplacentaire transamniotique, – aiguille et seringue citratée. • Échoguidée • Asepsie stricte • Une fois l’aiguille en place dans la veine ombilicale, une seringue de 1 à 5 ml est adaptée à l’aiguille pour prélever le sang foetal dont la quantité nécessaire dépasse rarement 3 à 4 ml. Figure 14. Ponction de sang foetal placenta antérolatéral. Cathétérisation de la veine. • Avant 28 SA, le prélèvement peut s’effectuer en ambulatoire avec un contrôle échographique dans les heures qui suivent le geste. Après 28 SA, le prélèvement est effectué en hospitalisation de jour afin de pourvoir au risque d’extraction fœtale en urgence. Risques liés au geste • Pertes fœtales estimées à 2 % : – pertes fœtales < 28 SA : 1,4 %, – mort périnatale > 28 SA : 1,4 %. • Les complications hémorragiques fœtales sont présentes dans 61 % des cas et disparaissent spontanément en moins de 5 min dans 93 % des cas, généralement < 2 min. • L’infection est exceptionnelle (asepsie +++). • Bradycardie fœtale dans 7 % des cas – spasme vasculaire ?
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :