Publié le 16 avr 2014Lecture 4 min
Faut-il faire un dépistage de la prééclampsie au premier trimestre ?
F. PERROTIN*, C. ARTHUIS*, E. SIMON*, H. KEITA-MEYER**, * CHU Bretonneau, Tours, ** Colombes
Le dépistage précoce de la prééclampsie permettrait de mieux stratifier le niveau de risque vasculaire des patientes afin de choisir le type de suivi de la grossesse. Actuellement, on s’oriente vers un dépistage combiné fondé sur des facteurs de risques cliniques, sur le Doppler utérin et sur des marqueurs biologiques.
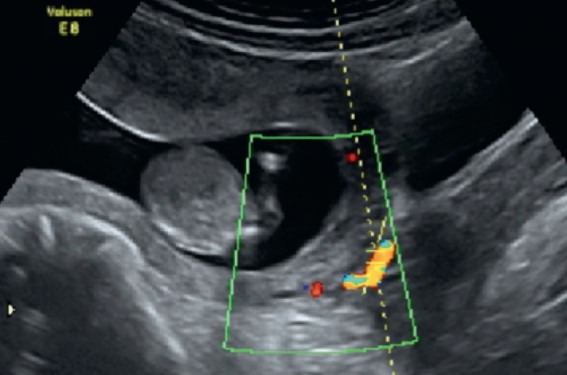
La prééclampsie (PE) est définie par une hypertension artérielle associée à une protéinurie à partir de 20 semaines d’aménorrhées (SA) chez une patiente préalablement normotendue. En France, elle touche 1 à 3 % des multipares et 5 à 7 % des primipares. Elle est associée à une morbidité importante et constitue la seconde cause de mortalité maternelle avec 10 à 15 % des décès, notamment en cas de PE sévère ou précoce (avant 32 SA). Dans plus d’un tiers des cas, on retrouve un retard de croissance intra-utérin (RCIU) associé qui est responsable d’une mortalité néonatale 5 à 30 fois supérieure à celle des enfants nés à terme en l’absence de PE. La fréquence et la gravité de la PE suffisent à justifier un dépistage en population générale. Ce dépistage précoce permettrait, d’une part, de mieux stratifier le niveau de risque des patientes et d’améliorer leur orientation et, d’autre part, d’agir sur les facteurs étiologiques d’insuffisance placentaire. Les tests prédictifs dont nous disposons actuellement sont l’examen clinique, la recherche d’antécédents personnels ou familiaux, le Doppler des artères utérines et les marqueurs biologiques. Le Doppler utérin Le Doppler des artères utérines réalisé entre 11 et 13 + 6SA constitue un test prédictif des pathologies vasculoplacentaires. Dès 1997, Harrington et coll. ont montré que le risque de PE est multiplié par 22 en cas de notch bilatéral entre 12 et 16 SA. La voie abdominale permet de mettre en évidence le spectre de l’artère utérine dans la plupart des cas. Le recours à la voie vaginale n’est nécessaire qu’en cas de difficultés techniques (indice de masse corporelle élevé). La technique utilisée au 1ertrimestre est différente de celle du 2eet du 3etrimestre, où l’enregistrement du spectre de l’artère utérine se fait en regard de la pseudo-division avec l’artère iliaque externe. Entre 11 et 13 SA, le signal Doppler se mesure en mode triplex sur la partie verticale de l’artère utérine juste au-dessus de la crosse de l’artère (figure 1). Afin d’obtenir une meilleure reproductibilité, 8 critères d’évaluation ont été définis : le site de mesure doit se trouver à la hauteur de l’orifice interne du col sur une coupe parasagittale de l’utérus et l’angle d’insonation doit être inférieur à 30°. On doit enregistrer 3 à 5 complexes, avec un réglage satisfaisant du gain, une vitesse systolique > 60 cm/s et une PRF bien réglée (spectre occupant les deux tiers de la hauteur de la bande spectrale). Enfin, l’interprétation du grade du notch utérin doit être correcte (figure 2). Figure 2. Interprétation qualitative du spectre Doppler de l’artère utérine. Classification des incisures protodiastoliques ou notch en 4 grades. Performances du Doppler utérin Le Doppler utérin a été largement étudié dans la population générale. Les index de mesure quantitatifs sont l’index de résistance (IR) et l’index de pulsatilité (IP). L’interprétation qualitative est définie par le grade de l’incisure protodiastolique. Entre 11 et 13 SA, les modifications de la circulation utéro-placentaire sont incomplètes, pouvant expliquer une plus faible performance du Doppler des artères utérines. Selon les auteurs, un notch bilatéral est présent dans 30 à 55 % des cas avant 14 SA, puis régresse. La sensibilité du notch bilatéral des artères utérines varie de 45 à 75 %. Ainsi, la progression de l’invasion des artères spiralées par les cellules trophoblastiques au cours de la grossesse explique la diminution del’IP entre le 1er et le 3e trimestre et la disparition possible du notch. En cas de PE ou de RCIU, il est fréquent d’identifier un notch utérin bilatéral et des index élevés. Ainsi, ces paramètres permettent de dépister des patientes à risque vasculaire parmi la population générale. Les marqueurs biologiques Les facteurs angiogéniques sont le sFlt-1 et le PlGF. Une élévation du rapport sFlt-1/PlGF est associée à un risque majoré de PE. Un taux de la PAPP-A < 0,25 MoM est prédictif de PE. De nombreux candidats peuvent prédire le risque vasculaire ; néanmoins, le choix des marqueurs les plus pertinents n’est pas encore validé.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :